よくわかる緑内障―診断と治療―
東中野とみどころ眼科院長 医学博士 日本緑内障学会評議員 富所 敦男
緑内障は、目と脳をつなぐ視神経が障害され、徐々に視野障害が広がってくる病気です。40歳以上の約20人に1人は緑内障と考えられていますので、けっして珍しい病気ではありません。
眼圧を下げることにより、緑内障が進行しにくくなりますので、できるだけ早期に緑内障を発見し、点眼薬などにより眼圧を下げ続けることが大切です。緑内障の患者さんの多くでは、眼圧は正常であり、視野障害の自覚もありません。
緑内障の早期発見のためにも、40歳を過ぎたら定期的な目の検診をお勧めします。この小冊子を通して、緑内障の患者さんや家族の方々が病気に関する理解を深め、治療を続けるうえでの疑問や不安の解消につながれば幸いです。

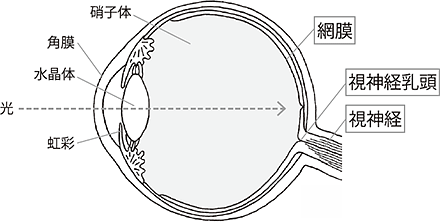
人間が「ものを見るため」には、まず目の中に光が入り目の奥の網膜の上に像を結びます。その光により網膜の細胞から発生する電気信号が、網膜神経線維を通って脳へ伝わり、脳で「見えた」と感じることができます。健康な目では約100万本の神経線維が集まって、目と脳をつなぐ「視神経」となっています。
緑内障とは、その視神経がなんらかの原因で障害され、神経線維が徐々に減っていく病気をいいます。ふつうは100万本の神経線維の束から徐々に線維が減っていくので、見える範囲(視野)のうち、減った線維が担当していた部分が見えづらくなってきます。
眼球
情報伝達の経路
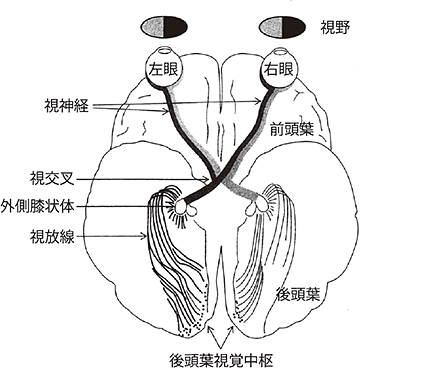
●目に入った光によって、網膜の細胞から発した電気信号は、視神経を通って脳に入り、後頭葉視覚中枢に伝わって、わたしたちは、物が「見えた」と感じることができます。緑内障になると、目と脳をつなぐ視神経が損傷されます。

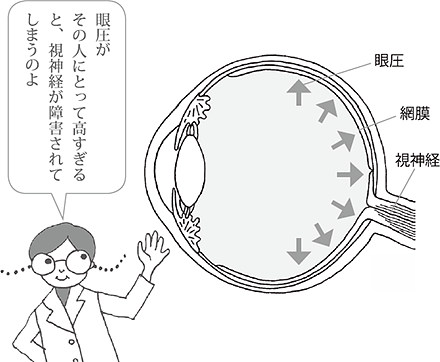
緑内障の確実な原因はわかっていません。目の硬さである「眼圧」が高い状態が続くと、目の奥についている視神経が障害され緑内障となります。眼圧は10~20mmHgが正常範囲とされていますので、20mmHgを大きく超えるような眼圧が続くと、視神経が障害される可能性が高くなります。
しかし、眼圧が高くない人にも緑内障が少なくないことから、眼圧以外にも緑内障の原因があると考えられています。原因として「視神経が弱い」、「血流が少ない」、「視神経に毒として働く物質が存在する」「、免疫の異常」などいろいろ考えられていますが、どれも確実な証拠は見つかっていません。

眼圧とは「目の中の圧力」、つまり「目の硬さ」のことを言います。目の中で一定量の水(房水)が作られ、それと同じ量が目から流れ出ていくことで、眼圧は一定に保たれています。
目の中で作られる房水の量が増えたり、流れ出る量が減ると眼圧は上がり、逆の場合には眼圧は下がります。目を球形に保つためや、目の中の血液の流れをスムーズにするために、一定以上の眼圧が必要ですが、眼圧が高すぎると視神経が傷むなどの障害が出てきます。眼圧は10~20mmHgが正常範囲とされています。
眼圧
緑内障はいくつかの種類に分けられています。まず、なにか他の原因のために眼圧が上がる「続発緑内障(ぞくはつりょくないしょう)」と、他の原因がない「原発緑内障(げんぱつりょくないしょう)」に分けられます。それ以外に、生まれつき眼圧が高かったり、子供の時から眼圧が上がる「発達緑内障(はったつりょくないしょう)、小児の続発緑内障」があります。
続発緑内障で眼圧が上がる原因には、目に関するものとしてぶどう膜炎、手術後、ケガなどがあります。目以外の原因には糖尿病、脳疾患などのほか、ステロイド点眼薬などの薬の副作用で眼圧が上がることもあります。
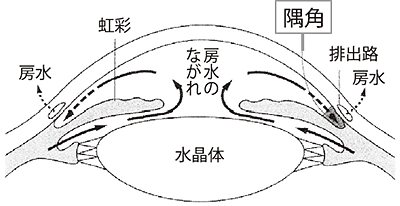
特に他に原因がない原発緑内障には、目の中の水(房水)の出口である隅角が狭い「閉塞隅角緑内障(へいそくぐうかくりょくないしょう)」と、隅角が広い「開放隅角緑内障(かいほうぐうかくりょくないしょう)」があります。
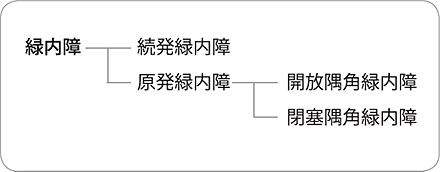
- ●開放隅角緑内障
- 一般に多いのは開放隅角緑内障です。開放隅角緑内障は、眼圧上昇は軽度で、慢性緑内障であることがほとんどです。視野障害の進行なども通常はゆっくりです。眼圧が正常レベル(20mmHg以下)である「正常眼圧緑内障」も、開放隅角緑内障に含まれます。
- ●閉塞隅角緑内障
- 閉塞隅角緑内障は、房水の出口である隅角が閉塞するために、急激に眼圧が上がることがあります(「急性緑内障発作」といいます)。治療が遅れると短期間で失明に至ることもあるので、緊急の対応が必要となります。
隅角と房水の流れ
●閉塞隅角緑内障では、隅角が閉塞し、房水が流出しなくなります。
緑内障は決して珍しい病気ではありません。日本では、40歳以上の約5%、つまり20人に1人という高い頻度で、緑内障があることがわかっています。年齢が上がるにつれて緑内障の頻度はもっと多くなります。緑内障の患者さんの多くは視野障害の自覚がないため、たくさんの人が自分の病気を知らずに暮らしており、健診などで発見されることがほとんどです。
日本人の緑内障の多くは、慢性緑内障である原発開放隅角緑内障で、特に眼圧が正常な正常眼圧緑内障がとても多いことが知られています。沖縄地方では原発閉塞隅角緑内障の頻度が高いなど、緑内障の種類には地域差があるようです。

開放隅角緑内障では、病気がかなり進行するまで自覚症状はほとんどありません。眼圧に関しては、正常眼圧緑内障が多いことに加え、20mmHgを少し超える程度の軽度の眼圧上昇では、特に異常を自覚することがないからです。視野に関しては、初期から中期の視野障害は視野検査では検出されますが、患者さんが視野の欠けを自覚することはまれです。
閉塞隅角緑内障では、発作を起こす前には通常、眼圧はほぼ正常なことが多いので自覚症状はありません。しかし、急性発作を起こすと眼圧が急激に(通常40~60mmHg程度まで)上昇するため、見え方の異常のほかに強い頭痛や目の痛みを伴います。
緑内障の診断のためには、眼圧検査、目の奥の検査(眼底検査)、視野検査の3つが必要です。慢性緑内障では眼圧が高くないこと(正常眼圧緑内障)も多いのですが、緑内障の種類を決めて治療方針を考えるために、眼圧検査は欠かせません。
緑内障の診断の原則は、眼底検査で視神経が減った場所があり、それにほぼ一致して視野の異常が見られる場合に、緑内障と診断されます。
その他に、緑内障の種類を決めるために、目の上にレンズをのせて隅角を観察する隅角検査や、角膜や結膜などの目の前の部分を観察する細隙灯(さいげきとう)顕微鏡検査も重要です。

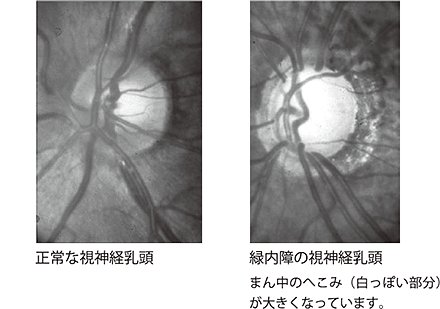
緑内障では、目と脳をつなぐ視神経が徐々に減ってきます。視神経が減ると、目の奥にある視神経乳頭の中心部のへこみ(陥凹)が大きくなるので、眼科医が眼底をよく観察することにより緑内障かどうか診断できます。
最近では、目の奥の網膜や視神経乳頭の断面を見ることができる三次元画像解析装置(OCTなど)を用いることで、視神経乳頭のごくわずかな陥凹や網膜の特定の層が薄くなっていることがわかるので、ごく初期の緑内障を診断できるようになっています。
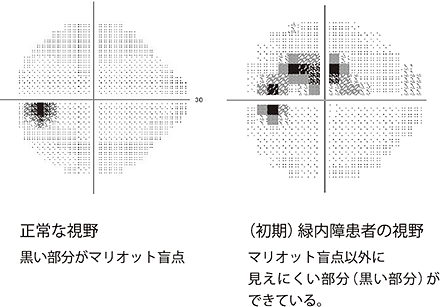
緑内障では、視野(見える範囲)のなかに見えづらい部分が少しずつ広がってきます。しかし、見えづらい部分がかなり大きくなるまで、本人は自覚できないことがほとんどです。そのため、眼底検査などで緑内障が疑われた場合には、専用の視野検査装置を使った検査を受ける必要があります。
視野検査をすると、ものを見る中心の少しわきに小円形の見えない部分が検出されます。これは「マリオット盲点」といい、だれにでも存在するので心配ありません。緑内障では、それ以外の部分に見えづらい部分ができています。
慢性の緑内障である開放隅角緑内障では、緑内障で減った視神経が戻ることはありません。視神経をそれ以上減らさないように努めることが、緑内障治療の原則となります。具体的には、眼圧を下げることにより視神経が減りにくくなる(視野が保たれやすくなる)ということがわかっていますので、点眼薬などにより眼圧を下げるようにします。
その際には、眼圧が正常範囲(10~20mmHg)に保たれていればよいのではなく、その人のなにも治療しない時の眼圧(ベースライン眼圧)から治療によりどの程度下げられるかが重要なポイントとなります。

- ●点眼薬による眼圧下降治療
- 開放隅角緑内障では、眼圧を下げるためにまず点眼薬を使います。眼圧を下げる点眼薬には、プロスタグランジン関連薬、ベータ受容体遮断薬、炭酸脱水酵素阻害薬、アルファ2受容体刺激薬など、たくさんの種類があります。
それらの点眼薬の作用は、患者さんひとりひとりで異なります。通常は、プロスタグランジン関連薬などの一種類の点眼薬から治療を始めて、眼圧を下げる効果や副作用をみながら、必要であれば点眼薬を追加したり、別な点眼薬に変更したりします。 - ●手術による眼圧下降治療
- いろいろな点眼薬を使っても十分に眼圧が下がらない場合や、眼圧がある程度下がっていても視野障害などが進行していく場合には、眼圧をもっと下げる必要があります。
そのような場合に、レーザー治療(隅角光凝固術)や手術を行うことがあります。緑内障の手術には、房水の流れ出る線維柱帯を開いたり(線維柱帯切開術)、別な房水の出口をつくったり(線維柱帯切除術)する手術があります。これらの手術は眼圧を下げる効果は大きいのですが、合併症も少なくないので注意が必要です。
閉塞隅角緑内障では、急激に眼圧が上がる急性発作を予防することがまず重要です。急性発作の予防のためには、黒目のなかの茶目(虹彩)にレーザーで小さな穴を開けて隅角が閉塞しにくくする方法(レーザー虹彩切開術)のほかに、白内障手術も有効です。白内障手術では、もとの水晶体を厚みが薄い眼内レンズに交換するために、隅角が開き、急性発作は起きなくなります。
レーザーにしても白内障手術にしても、頻度は少ないのですが合併症があり得ますので、担当医とよく相談することが重要でしょう。
眼圧が正常な人も緑内障になることから、緑内障には眼圧以外の原因があることが推測されています。しかし、まだわからないことが多く、眼圧以外に確実な原因はわかっていません。
視神経の血流を良くする薬や視神経に栄養を与えるような薬が、将来的に緑内障治療薬となる可能性が期待されています。しかし現状では、それらの薬の多くは動物実験レベルに留まり、人間の緑内障患者に対する治療薬としての効果が確認されている薬はありません。現状では、点眼薬や手術などにより眼圧を下げることが唯一の確実な治療法です。点眼薬などを確実に使いながら、定期的な通院を続けることが最も重要です。

【関連記事もご覧ください】
絵 清水 理江
目についての健康情報
- 40歳からはじめたい アイフレイル(目の老化)対策――健康寿命をのばすために
- 40歳を過ぎたら受けよう!!眼底検査 目の健康を守るために
- 防ごう目のトラブル!!コンタクトレンズの眼合併症
- 網膜静脈閉塞症と診断されたら
- 糖尿病網膜症による視力低下―予防と治療― ~運転免許証や仕事を失わないために~
- ぶどう膜炎 なぜ? どうしたらいいの
- 流涙症で困っている方へ
- 気をつけよう!子どもの近視
- 緑内障といわれた方へ―日常生活と心構え―
- 40 歳を過ぎたなら知っておきたい黄斑前膜―診断と治療―
- 眼瞼下垂に悩むかたへ
- 白内障手術と眼内レンズ 眼内レンズを上手に選ぶために
- ドライアイに悩む方へ―生活の注意と治療の目安―
- 知っておきたい加齢黄斑変性―治療と予防―
- 色覚異常といわれたら
- よくわかる緑内障―診断と治療―
- 白内障手術を受ける方へ 知っておきたい白内障術後のケア
- 中高年からのロービジョンケア
- コンタクトレンズと目のお化粧—健康で美しい目を守るには—
- 子どもの目と外傷
- 子どものコンタクトレンズQ&A
- 目の定期検査のすすめ
- パソコンと目
- メガネのかしこい使い方
- 子供が近視といわれたら
- 飛蚊症と網膜剥離 なぜ?どうするの
- 40代で始まる目の老化
- 糖尿病で失明しないために
- コンタクトレンズと感染症
- アレルギー性結膜炎の治療と対策
- 子どもの目の心身症 -心因性視力障害-
- 高血圧性網膜症
- 子どもの弱視・斜視
- 子どもの遠視
- アトピー性皮膚炎と目
- ウイルス性結膜炎
- 屈折異常と眼精疲労
- 花粉症と目
- 遺伝性の目の病気
- ぶどう膜炎
- 白内障と手術
- 赤ちゃんの目の病気
- 黒いものが飛ぶ 飛蚊症
- 角膜の病気



