糖尿病で失明しないために
東京女子医科大学眼科教授 堀 貞夫
近年、糖尿病の合併症の一つである糖尿病網膜症(網膜症)による失明が大きな問題になっています。網膜症は、糖尿病の合併症の中でも非常に危険なもので、その症状が自覚されないうちに進行し、自覚症状が現れたときには、すでに失明の危機に瀕した状態であることがほとんどです。
これを防ぐためには、糖尿病と網膜症に関する知識を十分に知ることが大切です。それと同時に、日頃から目に関心を持ち、定期的に眼底検査を受けるべきです。早期発見・早期治療が失明防止につながります。
三つの大きな原因
目は写真機にたとえられます。写真機の最も大事な機能はレンズとフイルムです。人の目にあてはめると、レンズは水晶体、フイルムは網膜(光や色を感じる神経が敷きつめられた膜)に相当します。レンズが濁っていたら光が写真機の中まで届かず、きれいな写真が撮れません。フイルムが傷んでいたらどんなによいレンズを通しても、映像は現像されません。
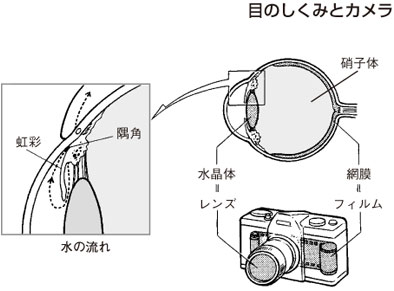
 糖尿病の場合には、レンズの濁りは白内障、フイルムの傷みは糖尿病網膜症にあたります。糖尿病の患者さんが視力障害をきたす主な原因は、この二つの病気が最も多いのです。
糖尿病の場合には、レンズの濁りは白内障、フイルムの傷みは糖尿病網膜症にあたります。糖尿病の患者さんが視力障害をきたす主な原因は、この二つの病気が最も多いのです。
それともう一つ、頻度は高くないのですが、血管新生緑内障があります。これは一般にいう緑内障とは違い、やはり糖尿病網膜症が原因になります。糖尿病網膜症が重症になると、虹彩(写真機でいうと「絞り」にあたる部分)に新生血管という、正常では存在しない血管が出てきます。このために眼圧(目の中の圧力)が高くなり、緑内障という病気になります。緑内障になると視神経が圧迫されて視界が狭くなったり、視力が低下し、ついには失明します。
糖尿病によって引き起こされる目の病気はほかにもいくつかありますが、この三つがよく耳にする病気だと思います。
ご注意
ここに記載されているデータはこの文章が作成された当時のものであり、現在の失明原因の第一位は糖尿病網膜症ではありません。
しかし、糖尿病網膜症が失明原因の上位であることに変わりありません。
平成14年度の厚生労働省の調書によると、日本では現在740万人の糖尿病患者がいると推定されています。これは実に40歳以上の成人約10人に1人が糖尿病患者であることになります。その原因は、高度経済成長を遂げた日本で、食生活を含めたライフスタイルが欧米化され、また一方でストレスがたまりやすい社会環境が作られて、糖尿病にかかりやすくなっていることにあるようです。
ところで糖尿病がなぜ問題かというと、糖尿病が原因で起こってくる合併症のうち、糖尿病網膜症が失明原因の第一位になるからです。欧米では既に30年ほど前に糖尿病網膜症が失明原因の第一位になり、失明者の保護のための様々な社会保障や援助が必要になって、社会復帰のためのリハビリテーションに膨大な予算がとられ、社会問題となりました。
日本でも年々この傾向は上昇し、ついに1989年の調査では、視覚障害認定(身体障害者認定「視覚」)患者が、何の病気で失明したかを比較したところ、糖尿病網膜症が第一位となり、全体の約18%、ほぼ5分の1に相当することが分かりました。
糖尿病網膜症による失明は、専門用語で「中途失明」といいます。本来は正常の視力があった人が、人生の途中で、ことに成・壮年期に失明するという意味です。生まれつき目が見えない人たちは、小さい頃から見えないことを補う様々な手段を身につけています。しかし、40~50歳を過ぎて今まで見えていた目が急に見えなくなると、状況の変化についていけなくなります。しかも働き盛りや、社会の中心的重要地位を占める年代です。このような人々を失明させる糖尿病網膜症は、本当に忌まわしい病気です。
糖尿病網膜症が出てくるには、糖尿病になってから数年から10年くらいかかることが分かっています。糖尿病にかかってすぐに目にくるわけではありませんし、血糖コントロールをしっかりとすれば糖尿病網膜症が出てくるのを予防することもできます。重症な糖尿病網膜症になって失明したり、失明の危機に迫っている患者さんは全糖尿病患者さんのうちの20%くらいと推定されます。
こうした事態を避けるために、糖尿病の患者さんは定期的に眼科を受診し、眼底検査を受けることが必要です。
重要な眼底検査
糖尿病に限らず、眼底検査は目の状態を把握するのに重要な検査の一つです。体の中で血管や神経の状態を直接見ることができるのは目だけです。糖尿病網膜症の場合には小さな眼底出血から始まりますが、この時点では自覚症状が全くなく、どのくらい進んでいるかは自分では分かりません。
 ところが散瞳(目薬をつけて瞳を開くこと)して精密眼底検査をすると、小さな出血でもつぶさに分かります。腎臓や手足を動かすための神経などではこれはできません。自覚症状がない段階で病気の重症度を判定できるという意味で、精密眼底検査は大事な検査です。
ところが散瞳(目薬をつけて瞳を開くこと)して精密眼底検査をすると、小さな出血でもつぶさに分かります。腎臓や手足を動かすための神経などではこれはできません。自覚症状がない段階で病気の重症度を判定できるという意味で、精密眼底検査は大事な検査です。
糖尿病黄斑浮腫
網膜の中央には「黄斑」という物を見るのに大事な場所があります。色や形を判別するための神経が、網膜の他の部分と比べて密集している所です。糖尿病ではこの黄斑に浮腫(水ぶくれ)が起こりやすく、浮腫になると神経の感度が低下します。物を見ようとすると中心の部分がかすんで見えない、物がゆがんで見える、小さく見えるなどの症状が現れて、そのために視力が低下します。これを糖尿病黄斑浮腫といいます。硝子体出血や網膜剥離とは別の状態で視力が低下することになります。糖尿病黄斑浮腫は糖尿病網膜症が重症になればなるほど起こりやすくなりますが、軽症の段階である単純糖尿病網膜症や増殖前網膜症の段階でも起こります。
精密眼底検査をすると糖尿病網膜症はその進みぐあいにより大きく三段階に分けられます。
1)単純糖尿病網膜症
針の先で突いたような小さな点状出血、それよりやや大きめの斑状出血、毛細血管が膨らんでできる毛細血管瘤、脂肪やたんぱく質が沈着してできたシミ(硬性白斑)、血管がつまってできたシミ(軟性白斑)などが眼底所見として見えます。視力には全く影響がなく、血糖コントロールをよくしていると自然に消えてゆきます。
2)増殖前網膜症
 軟性白斑というシミが多数出てきたり、血管がつまって酸素欠乏になった部分があちこちに出てくると、新生血管が出てくる前段階になります。静脈が異常に腫れ上がったり、毛細血管の形が不規則になります。正確な状況をつかむために蛍光眼底造影(血管造影)をすることがあります。この段階でも視力に影響がありませんが、危険な状態に一歩踏み込んでいます。この時期にレーザー光凝固をすると最も良い効果が得られます。
軟性白斑というシミが多数出てきたり、血管がつまって酸素欠乏になった部分があちこちに出てくると、新生血管が出てくる前段階になります。静脈が異常に腫れ上がったり、毛細血管の形が不規則になります。正確な状況をつかむために蛍光眼底造影(血管造影)をすることがあります。この段階でも視力に影響がありませんが、危険な状態に一歩踏み込んでいます。この時期にレーザー光凝固をすると最も良い効果が得られます。
3)増殖網膜症
新生血管(正常ではないはずの新しい血管が硝子体にのびてくる)、新生血管が破れて起こる硝子体出血、増殖膜、網膜剥離という重症な段階です。新生血管が出てもまだ自覚症状はありません。この段階でレーザー光凝固をすればまだ間に合うことも多いのですが、硝子体出血や網膜剥離を起こすと、なかなか自然に治ることは少なくなります。この段階になって目の中に煙のすすがたくさん出たり、赤いカーテンがかかるなどの自覚症状が出てきますが、相当に進んでしまって手遅れに近いのです。
これらの三段階がどのくらいのスピードで進むかは、人によって違います。血糖コントロールがきちんと行われている人は進むのが遅く、また最終末期の網膜剥離にまで至らずに、途中で進行が止まり安定することも多くあります。概して比較的若い人(40~50歳以下)は進行が速いので注意を要します。
最終末期の状態になる前の、有効な予防手段はレーザー光凝固術です。これは新生血管が出てくるのを予防したり、すでに出てしまった新生血管を焼きつぶして出血するのを予防する治療です。決め手はやはり早期治療で、定期的な精密検査を受けて的確な治療の時期を決めることにあります。
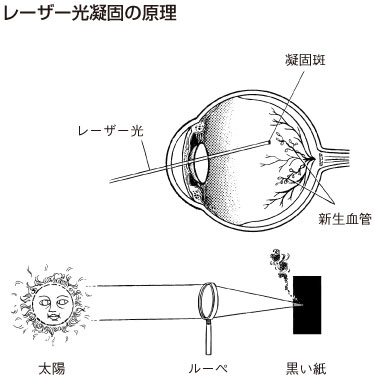
太陽光線を虫メガネで集めて黒い紙に当てると焦げますが、レーザー光凝固の原理はこれと同じで、レーザーの光を熱エネルギーに換えて眼底の悪い部分を焼くことになります。外来通院で治療でき、点眼麻酔だけで安全に行えます。まぶしいということはありますが、ひどい痛みなどはあまりありません。部分的に焼く場合と、眼底全体を焼く場合とで異なりますが、一回につき数十から数百個の凝固を行います。一個の凝固は直径0.2~0.5mm、照射時間は0.1~0.5秒が平均的で、ちょうど写真のフラッシュをたかれたのと同じです。
レーザー治療は、早い時期であれば80%に有効で、時期が遅くなると有効率は50~60%に低下します。この治療は予防治療なので、レーザーを受けたからといって視力が良くなることはありません。しかし、将来の安定した視力を確保するために最も大切な治療なのです。
硝子体出血や網膜剥離の手遅れになった状態には、硝子体手術という手段があります。
新生血管から出た血液を取り除き、出血の原因となる場所を電気で凝固し、はがれた網膜を元に戻し、はがれる原因となる場所にレーザーを当てて、再出血や網膜剥離の再発を予防する手術です。これは大変細かい操作を必要とする手術で、直径1mmの円筒形の器具に、ハサミ、ピンセット、吸引装置、電気凝固、レーザー、光ファイバーなど様々な装置を付けて目の前のほうから硝子体中に差し込み、顕微鏡を使って手術を進めます。
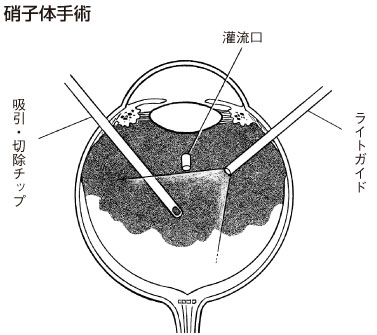
この手術の成績は年々向上し、いまや多くの病院でほぼ80%の平均成功率をあげています。
ここでも成功率に大きな影響を及ぼすのは、やはり早期治療です。病状が比較的軽い、こじれていない段階で手術をすると、成功率が高く90%は視力が改善します。しかしひどくなってから手術した場合は、成功率は60%にまで下がってしまいます。早期治療すれば、文字を読んだり書いたりできる0.5以上の視力を保つ確率が高くなります。しかし重症になってからの手術では、手術が成功した場合でも、0.1以下の何とか自分のことは自分でできる程度の視力にとどまることが多いのです。このような手術を受ける事態にならないように、早めのレーザー治療の重要さが痛感されます。
治療の時期を逸しないように、たとえ自覚症状がなくとも定期的な精密眼底検査を受けることが大切です。
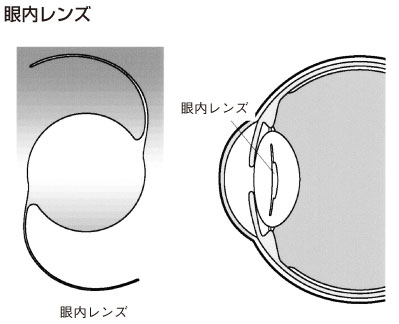
白内障のほとんどは老人性白内障ですが、糖尿病がある場合は加齢現象よりも早めに白内障が出てきます。
そのため通常よりも早い年齢(30~40歳代)で手術を受けなければならない人もいます。
多くの場合は老人性白内障と同様に、濁った水晶体を砕いて吸い出し(水晶体超音波乳化吸引術)、プラスチックの眼内レンズを移植します。
 糖尿病網膜症に関連して最も恐ろしい合併症が血管新生緑内障です。
糖尿病網膜症に関連して最も恐ろしい合併症が血管新生緑内障です。
糖尿病によって網膜の血管がつまると、神経は酸欠状態になります。酸欠状態が目の前のほうにまで波及すると、虹彩や毛様体という場所に新生血管が出てきます。この新生血管は出血しやすいばかりでなく、隅角という目の中を循環する水の出口(「2.糖尿病でなぜ失明するの?」図参照)を塞いでしまいます。そのために水は出口を失って眼球の中に閉じこめられ、徐々に圧力(眼圧)があがって緑内障の状態になります。緑内障では、神経が高い圧力に負けて死滅し、視野が狭くなり最終的には失明します。
点眼や内服薬では眼圧を下げることは難しく手術をしますが、この手術は目には大変な負担となり、しかも確実な効果が得られるとは限りません。最終的には失明状態になる場合がほとんどです。このような事態にならないよう、適切な時期に適切な予防手術が必要で、その第一はやはりレーザー光凝固です。
 その他にも糖尿病による目の病気があります。近視が進んだり老眼が早く出てくる屈折調節異常、虹彩炎、眼球運動障害をきたす外眼筋麻痺、頻度は低いが高度の視力障害を残す虚血性視神経症、角膜の表面を侵す糖尿病性角膜障害などです。
その他にも糖尿病による目の病気があります。近視が進んだり老眼が早く出てくる屈折調節異常、虹彩炎、眼球運動障害をきたす外眼筋麻痺、頻度は低いが高度の視力障害を残す虚血性視神経症、角膜の表面を侵す糖尿病性角膜障害などです。
まさに目のどの部分をとっても糖尿病に侵されない場所はないといってよいでしょう。これらの病気に対してもそれぞれに適切な治療が必要です。そのためには眼科専門医の診察を受けなければなりません。

【関連記事もご覧ください】
絵 清水 理江
目についての健康情報
- 40歳からはじめたい アイフレイル(目の老化)対策――健康寿命をのばすために
- 40歳を過ぎたら受けよう!!眼底検査 目の健康を守るために
- 防ごう目のトラブル!!コンタクトレンズの眼合併症
- 網膜静脈閉塞症と診断されたら
- 糖尿病網膜症による視力低下―予防と治療― ~運転免許証や仕事を失わないために~
- ぶどう膜炎 なぜ? どうしたらいいの
- 流涙症で困っている方へ
- 気をつけよう!子どもの近視
- 緑内障といわれた方へ―日常生活と心構え―
- 40 歳を過ぎたなら知っておきたい黄斑前膜―診断と治療―
- 眼瞼下垂に悩むかたへ
- 白内障手術と眼内レンズ 眼内レンズを上手に選ぶために
- ドライアイに悩む方へ―生活の注意と治療の目安―
- 知っておきたい加齢黄斑変性―治療と予防―
- 色覚異常といわれたら
- よくわかる緑内障―診断と治療―
- 白内障手術を受ける方へ 知っておきたい白内障術後のケア
- 中高年からのロービジョンケア
- コンタクトレンズと目のお化粧—健康で美しい目を守るには—
- 子どもの目と外傷
- 子どものコンタクトレンズQ&A
- 目の定期検査のすすめ
- パソコンと目
- メガネのかしこい使い方
- 子供が近視といわれたら
- 飛蚊症と網膜剥離 なぜ?どうするの
- 40代で始まる目の老化
- 糖尿病で失明しないために
- コンタクトレンズと感染症
- アレルギー性結膜炎の治療と対策
- 子どもの目の心身症 -心因性視力障害-
- 高血圧性網膜症
- 子どもの弱視・斜視
- 子どもの遠視
- アトピー性皮膚炎と目
- ウイルス性結膜炎
- 屈折異常と眼精疲労
- 花粉症と目
- 遺伝性の目の病気
- ぶどう膜炎
- 白内障と手術
- 赤ちゃんの目の病気
- 黒いものが飛ぶ 飛蚊症
- 角膜の病気



